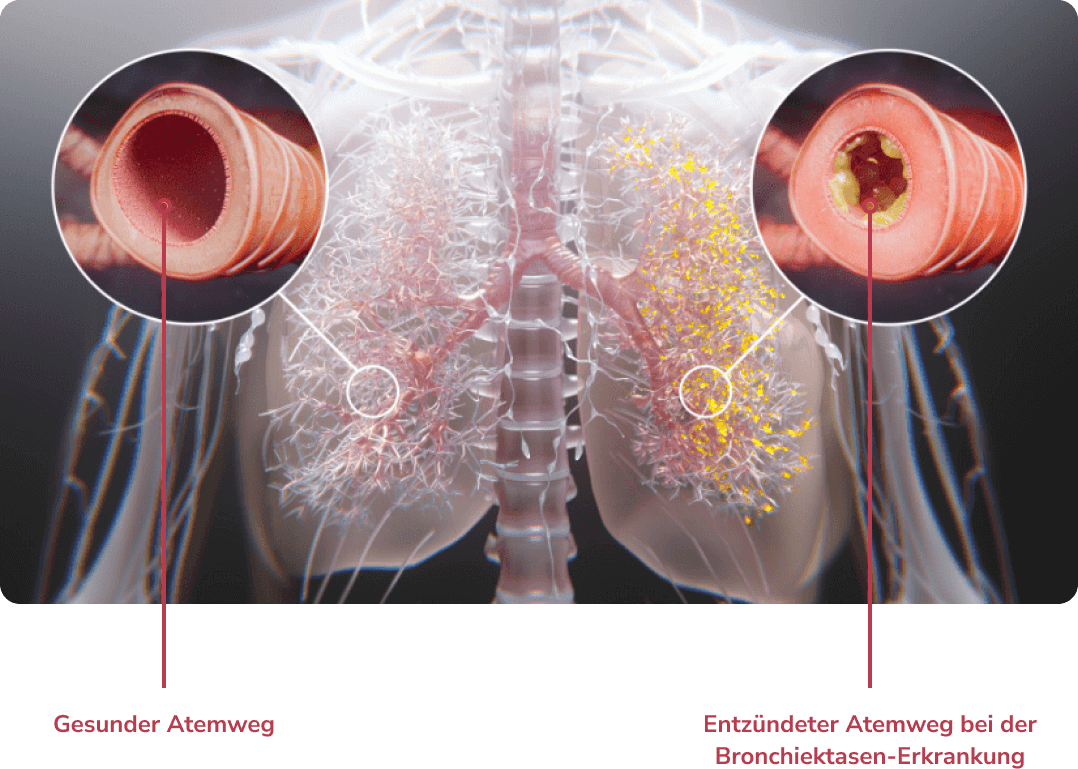
Die Bronchiektasen-Erkrankung ist eine chronische Lungenerkrankung, die durch eine dauerhafte, abnorme Weitung der Bronchien gekennzeichnet ist.1,2
Es kann verschiedene Ursachen und assoziierte Komorbiditäten einer Bronchiektasen-Erkrankung geben – z. B. Infektionen, COPD, Asthma und GERD. Allerdings kann die Ursache bei vielen Patient:innen nicht identifiziert werden, weshalb man von einer idiopathischen Bronchiektasen-Erkrankung spricht.3,4
Häufige Symptome der Bronchiektasen-Erkrankung sind chronischer Husten mit Auswurf, Dyspnoe, Müdigkeit und Hämoptyse.3,5
Viele Patient:innen leiden unter wiederkehrenden Exazerbationen, also Verschlimmerungen der täglichen Atemwegssymptome, die ggf. eine Änderung der Behandlung erfordern. Die zunehmende Häufigkeit von Exazerbationen kann mit einem Fortschreiten der Erkrankung und verminderter Lebensqualität einhergehen.6,7
Zur Diagnose der Bronchiektasen-Erkrankung sind sowohl Symptome wie chronischer Husten mit Auswurf oder Exazerbationen in der Anamnese als auch ein radiologischer Nachweis – am besten durch hochauflösende Computertomographie – nötig.5
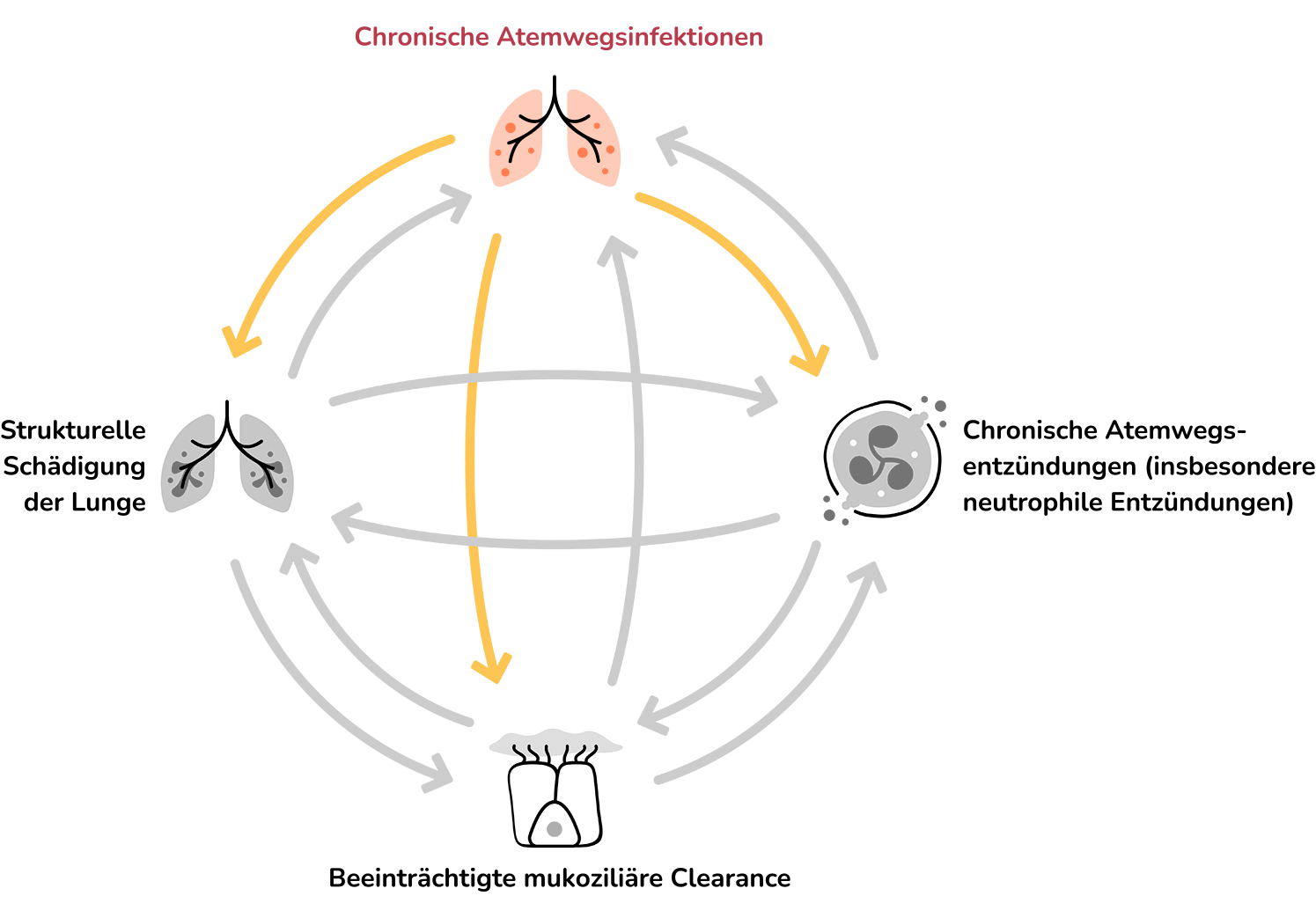
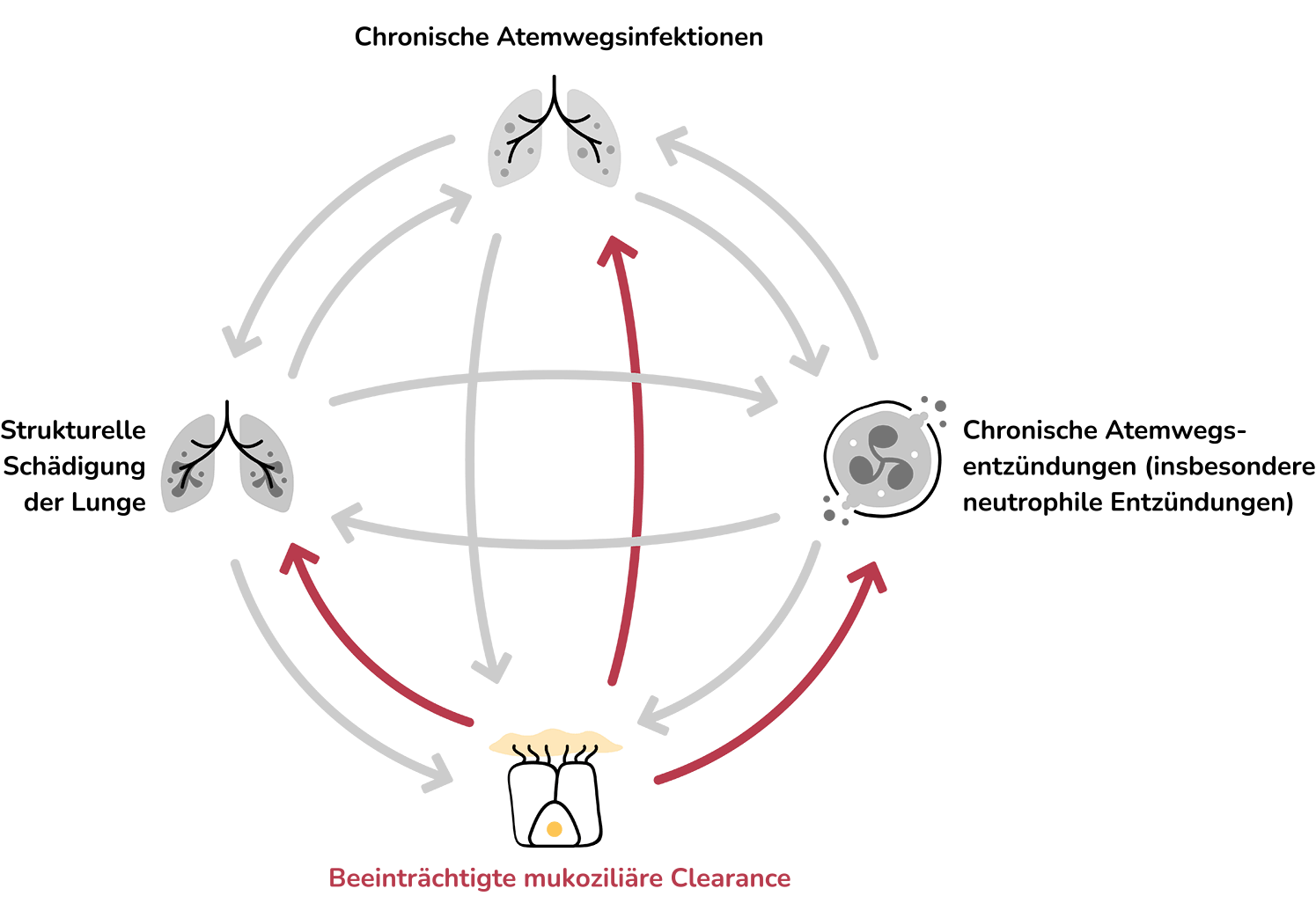
Die Pathophysiologie der Bronchiektasen-Erkrankung wird in der Literatur als „Vicious Cycle“ oder „Vicious Vortex“ beschrieben, dem vier miteinander verknüpfte Treiber zugrunde liegen:8,9
Abnorme Schleimproduktion und beeinträchtigte mukoziliäre Clearance haben zur Folge, dass sich zäher Mukus in den Atemwegen festsetzt und sie anfälliger für chronische Infektionen werden.8 Ein weiterer Treiber ist die daraus resultierende Entzündungsreaktion. Sie ist vor allem neutrophil, umfasst aber auch Zytokine und andere Immunzellen wie Makrophagen, Eosinophile und Lymphozyten. Insgesamt tragen diese Zellen zu Atemwegsschäden und zur strukturellen Schädigung der Lunge bei.8,9
In diesem sich selbst verstärkenden Kreislauf kann jeder Treiber zur Verschlimmerung der anderen beitragen und das Fortschreiten der Erkrankung mit der Zeit fördern.8
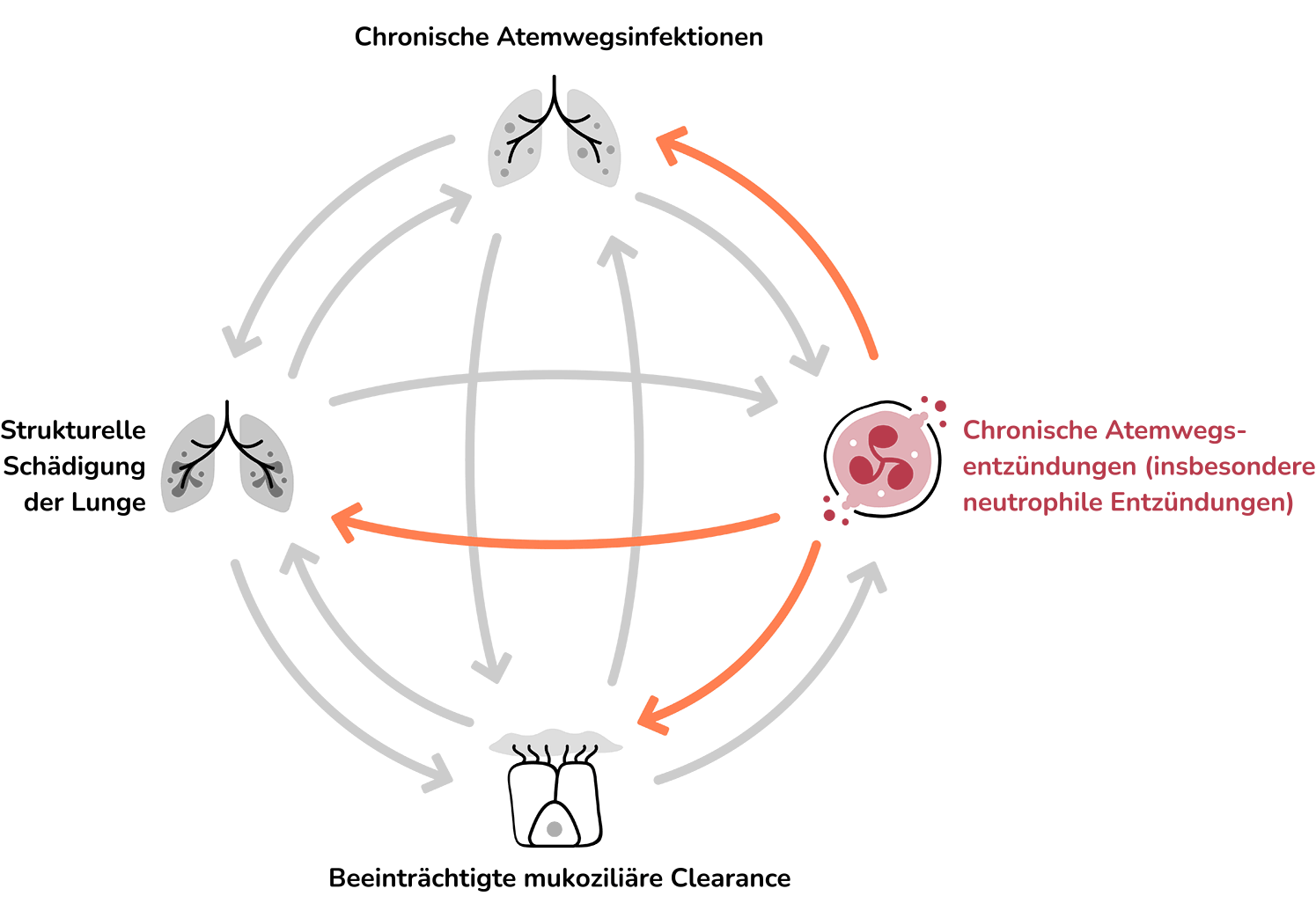
Neutrophile Entzündungen spielen eine wichtige Rolle bei der Entstehung und dem Fortschreiten der Bronchiektasen-Erkrankung.11
Neutrophile sind Immunzellen mit antimikrobiellen Eigenschaften. Während der Reifung der Neutrophilen im Knochenmark werden die neutrophilen Serinproteasen (NSPs) durch Dipeptidylpeptidase-1 (DPP-1) aktiviert und in azurophile Granula verpackt.12,13
Nach der Reifung gelangen die Neutrophilen in den Blutkreislauf, wo sie – durch Stimuli wie eine Infektion – entlang eines chemotaktischen Gradienten transportiert werden und den Blutkreislauf am Ort der Infektion verlassen.13-15
Neutrophile lösen mehrere Immunreaktionen aus: Dazu gehören antimikrobielle Funktionen wie die Freisetzung von Zytokinen zur Rekrutierung anderer Immunzellen, der Einschluss von Mikroben durch Phagozytose, die Degranulation zur Freisetzung antimikrobieller NSP-Moleküle wie der neutrophilen Elastase (NE) und die Bildung neutrophiler extrazellulärer Fallen (NET).13-15
Sobald die Neutrophilen ihre antimikrobiellen Aufgaben ausgeführt haben, werden sie durch Apoptose eliminiert, um weitere Schäden zu vermeiden.13,16
Bei der Bronchiektasen-Erkrankung kommt es zu einer Dysregulation der Neutrophilen in den Atemwegen.17
So konnte gezeigt werden, dass weniger Neutrophile spontan apoptotische Prozesse einleiten, weshalb von einem verlängerten Überleben der Zellen ausgegangen werden kann.10 Zudem gibt es Hinweise darauf, dass die Bronchiektasen-Erkrankung mit einer erhöhten NET-Bildung assoziiert sein könnte.10,15
NE-Aktivität und NETs werden mit der Schwere der Bronchiektasen-Erkrankung und einem höheren Risiko für Patient:innen assoziiert.18,19
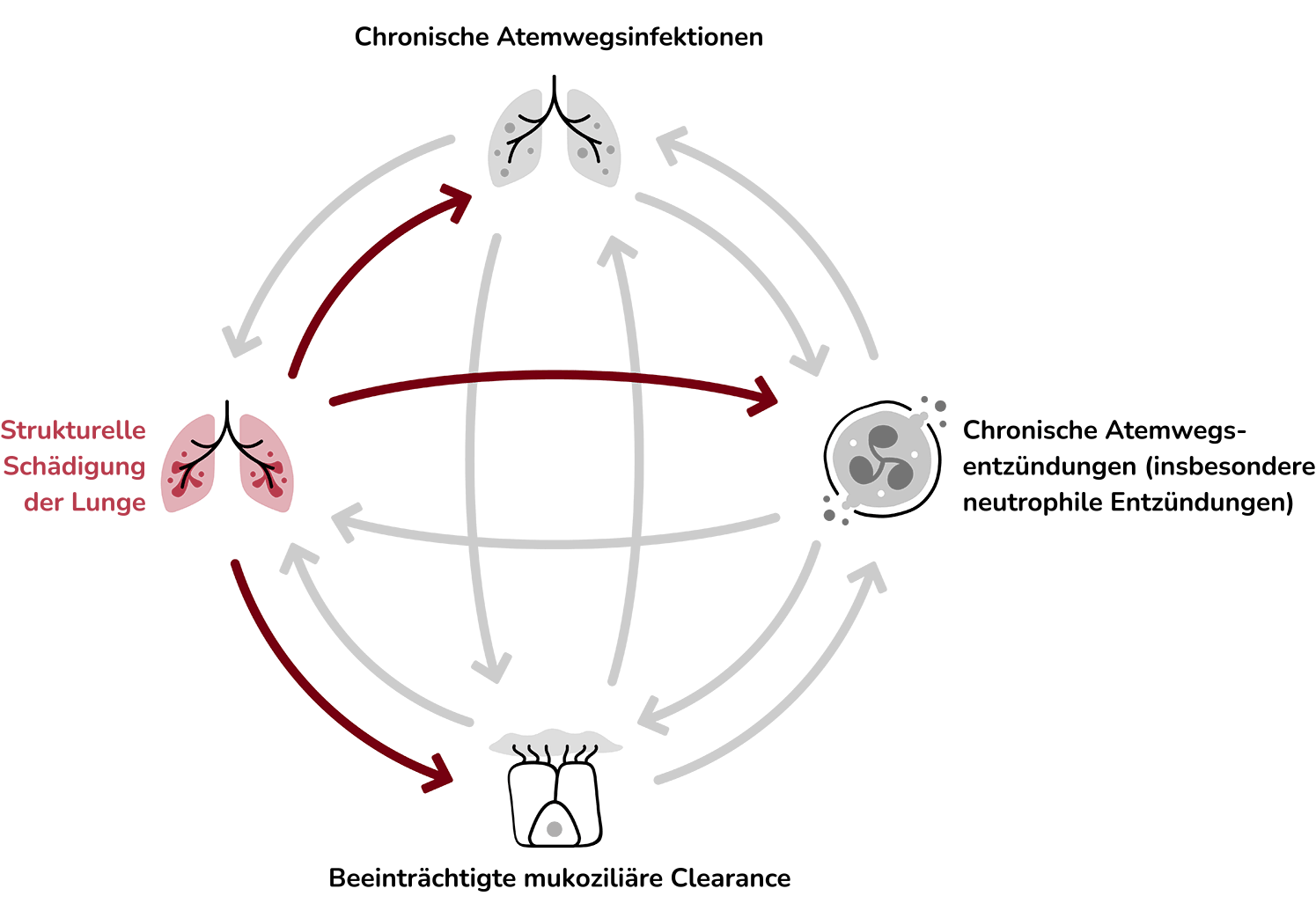
Die exzessive neutrophile Entzündung führt zu einer Schädigung der Bronchialwand und fördert paradoxerweise weitere Entzündungen der Atemwege, bakterielle Infektionen und die Beeinträchtigung der mukoziliären Clearance, was zu weiteren Schädigungen der Atemwege führen kann.8,16,20
Die Datenlage zur Behandlung der zugrundeliegenden neutrophilen Entzündung bei Bronchiektasen-Erkrankungen ist eingeschränkt. Ein breiterer Behandlungsansatz wäre wünschenswert.8,17,21
Aktuelle Behandlungen zielen auf andere Komponenten der Erkrankung ab – etwa Antibiotika gegen chronisch-bakterielle Infektionen und langfristige mukoaktive Ansätze unter anderem zur Verbesserung der mukoziliären Clearance und Verringerung der strukturellen Lungenschädigung.21
Singuläre Behandlungsansätze können aber nur einen moderaten Einfluss auf das Fortschreiten der Erkrankung haben. So können Antibiotika nur einen Treiber des Vortex beeinflussen, während die chronisch neutrophile Entzündung und die strukturelle Lungenschädigung durch andere Stimuli aufrechterhalten werden.2,8
Ein multimodaler Behandlungsplan, der auf alle 4 sich gegenseitig verstärkenden Treiber der Bronchiektasen-Erkrankung zielt, könnte dazu beitragen, die Häufigkeit von Exazerbationen zu verringern und die Lebensqualität der Patient:innen zu verbessern.2,8
Referenzen
1. Chalmers JD, Chang AB, Chotirmall SH, Dhar R, McShane PJ. Bronchiectasis. Nat Rev Dis Primers. 2018;15;4(1):45. 2. Amati F, Simonetta E, Gramegna A, et al. The biology of pulmonary exacerbations in bronchiectasis. Eur Respir Rev. 2019;28(154):190055. 3. Aksamit TR, O’Donnell AE, Barker A, et al. Bronchiectasis Research Registry Consortium. Adult patients with bronchiectasis: A first look at the US bronchiectasis research registry. Chest. 2017;151(5):982 -992. 4. Aliberti S, Lonni S, Dore S, et al. Clinical phenotypes in adult patients with bronchiectasis. Eur Respir J. 2016;47(4):1113 -1122. 5. Cohen R, Shteinberg M. Diagnosis and evaluation of bronchiectasis. Clin Chest Med. 2022;43(1):7 -22. 6. Chalmers JD, Aliberti S, Filonenko A, et al. Characterization of the “Frequent Exacerbator Phenotype” in bronchiectasis. Am J Respir Crit Care Med. 2018;197(11):1410 -1420. 7. Hill AT, Haworth CS, Aliberti S, et al. EMBARC/BRR definitions working group. Pulmonary exacerbation in adults with bronchiectasis: a consensus definition for clinical research. Eur Respir J. 2017;49(6):1700051. 8. Flume PA, Chalmers JD, Olivier KN. Advances in bronchiectasis: endotyping, genetics, microbiome, and disease heterogeneity. Lancet. 2018;392(10150):880 -890. 9. Metersky ML, Barker AF. The pathogenesis of bronchiectasis. Clin Chest Med. 2022;43(1):35 -46. 10. Giam YH, Shoemark A, Chalmers JD. Neutrophil dysfunction in bronchiectasis: an emerging role for immunometabolism. Eur Respir J. 2021;58(2):2003157. 11. Dente FL, Bilotta M, Bartoli ML, et al. Neutrophilic bronchial inflammation correlates with clinical and functional findings in patients with noncystic fibrosis bronchiectasis. Mediators Inflamm. 2015;2015:642503. 12. Cowland, J.B. and Borregaard, N. Granulopoiesis and granules of human neutrophils. Immunol Rev. 2016;273(1):11 -28. 13. Bekkering S, Torensma R. Another look at the life of a neutrophil. World J Hematol. 2013;2(2):44 -58. 14. Burn GL, Foti A, Marsman G, Patel DF, Zychlinsky A. The Neutrophil. Immunity. 2021;54(7):1377 -1391. 15. Keir HR, Chalmers JD. Neutrophil extracellular traps in chronic lung disease: implications for pathogenesis and therapy. Eur Respir Rev. 2022;31(163):210241. 16. Amulic B, Cazalet C, Hayes GL, Metzler KD, Zychlinsky A. Neutrophil function: from mechanisms to disease. Annu Rev Immunol. 2012;30:459 -489. 17. Chalmers JD, Chotirmall SH. Bronchiectasis: new therapies and new perspectives. Lancet Respir Med. 2018;6(9):715 -726. 18. Keir HR, Shoemark A, Dicker AJ, et al. Neutrophil extracellular traps, disease severity, and antibiotic response in bronchiectasis: an international, observational, multicohort study. Lancet Respir Med. 2021;9(8):873 -884. 19. Chalmers JD, Moffitt KL, Suarez-Cuartin G, et al. Neutrophil elastase activity is associated with exacerbations and lung function decline in bronchiectasis. Am J Respir Crit Care Med. 2017;195(10):1384 -1393. 20. Bedi P, Davidson DJ, McHugh BJ, Rossi AG, Hill AT. Blood neutrophils are reprogrammed in bronchiectasis. Am J Respir Crit Care Med. 2018;198(7):880 -890. 21. Polverino E, Goeminne PC, McDonnell MJ, et al. European Respiratory Society guidelines for the management of adult bronchiectasis. Eur Respir J. 2017;50(3):1700629.